Cukrzyca typu 2 należy do najbardziej powszechnych chorób dzisiejszych czasów i należy do tzw. chorób cywilizacyjnych. Co roku w Polsce zapada na nią ok. 200 na 100 000 osób. Jest najczęstszym rodzajem cukrzycy. Schorzenie to dotyka przede wszystkim ludzi starszych, choć niestety spotyka się ją u coraz młodszych, czasem nawet u dzieci.
Dawne określenie „cukrzyca starcza” niestety więc przestaje mieć znaczenie.. Schorzenie to rozwija się wtedy kiedy nasz organizm jest jeszcze w stanie produkować insulinę, ale nie spełnia ona swojej roli, gdyż ciało wykazuje opory względem działania tego hormonu. Stan taki wynika z różnych czynników jednak głównie jest spowodowany złą dietą, nieodpowiednim stylem życia i małą ilością ruchu.
Podstawą leczenia jest określona dieta, wysiłek fizyczny, oraz przyjmowanie doustnych leków przeciwcukrzycowych. Gdy dochodzi do tak dużego rozwoju choroby kiedy te metody nie przynoszą oczekiwanych skutków, należy wtedy dołączyć do terapii insulinę.
Co to jest cukrzyca typu 2?
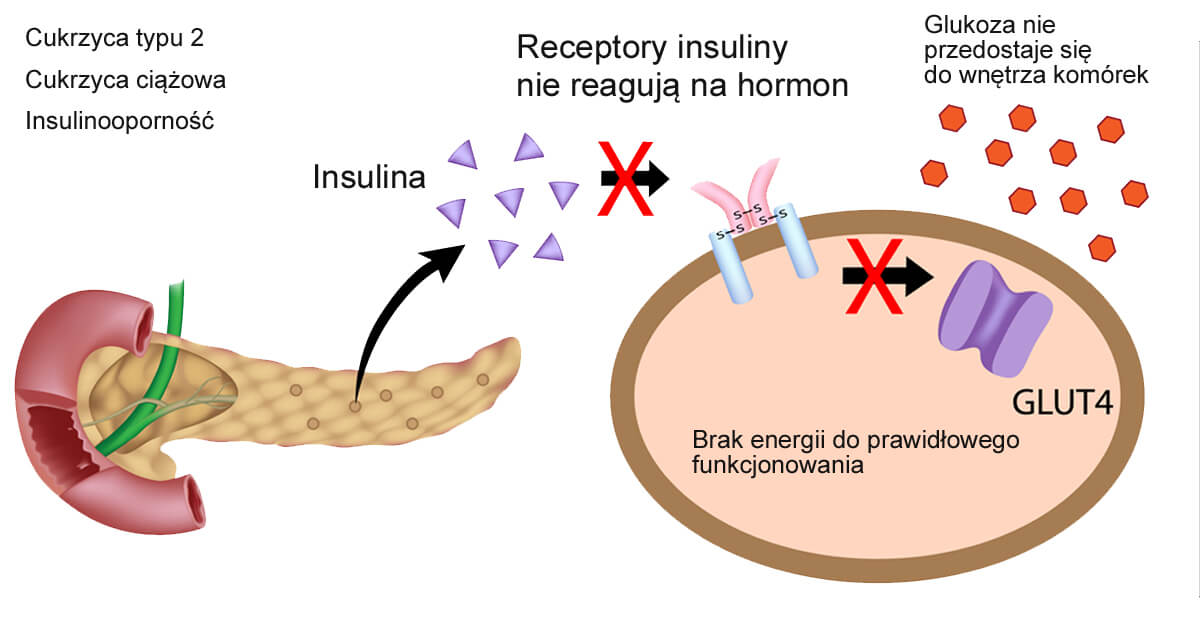
Jest to przewlekła choroba cechująca się tendencją do zwiększonego stężenia glukozy (hiperglikemii) we krwi, u której podstaw leży tzw. insulinooporność. Insulina to hormon wytwarzany przez komórki Beta trzustki. Odpowiada ona za utrzymywanie właściwego stężenia glukozy we krwi- gdy glukozy jest zbyt dużo, pobudza ona różne tkanki organizmu do wychwytu tego cukru do wnętrza komórek.
- Przeczytaj więcej: co to jest insulinooporność?
Cukier wtedy jest pożytkowany przez nasze ciało do pracy mięśni, tworzenia białek i wielu różnych celów. Stan kiedy tkanki są mało wrażliwe na działanie tego hormonu i nie pobierają właściwiej ilości glukozy w odpowiedzi na jej działanie, nazywa się właśnie insulinoopornością.
Aby poradzić sobie z podwyższonym poziomem cukru we krwi, w początkowej fazie rozwoju choroby organizm produkuje większe ilości insuliny (hiperinsulinemia). W ten sposób organizm próbuje obniżyć poziom cukru we krwi, ale niestety ma to i negatywne skutki.
Więcej insuliny przyczynia się do przybierania na wadze oraz podnosi ciśnienie tętnicze, powodując swego rodzaju zamknięte koło. Jednak przez to, że trzustka działa cały czas na zwiększonych obrotach musząc produkować ogromne ilości insuliny, jej komórki ulegają z czasem wyczerpaniu i zniszczeniu.
Dochodzi wtedy do etapu choroby, w której nasza trzustka przestaje być zdolna produkcji hormonalnej, więc dochodzi do trwałego obniżenia stężenia insuliny we krwi (hipoinsulinemia). Tym samym etap ten staje się podobny do cukrzycy typu 1. Z tym, że w typie 1 dochodzi do samoistnego zniszczenia komórek Beta trzustki i pierwotnej niezdolności wytwarzania insuliny, a w typie 2 dochodzi do tego wtórnie, poprzez trwającą insulinooporność. Jak widać rozwija się bardzo stopniowo, w długim czasie, przechodząc po kolei kolejne etapy rozwoju. Jest to choroba na którą tak naprawdę „pracujemy” całe nasze życie.
Aby przerwać to zaklęte koło najlepiej w porę wprowadzić zmiany stylu życia – zmienić dietę oraz zacząć uprawiać sport. Jest możliwe, że dzięki temu dojdzie do zmniejszenia insulinooporności i powróci sprawność organizmu. Uchroni to również przed nieodwracalnym wyniszczeniem komórek trzustki.
- Przeczytaj więcej: zmiana stylu życia i cukrzyca
Dlaczego w ogóle boimy się wysokiego stężenia glukozy we krwi, skoro to cukier niezbędny do życia? Otóż jak we wszystkim musi być umiar. Zbyt duży poziom cukru powoduje całą masę powikłań chorobowych różnorakich narządów.

Prawa autorskie: euroClinix
Objawy
W przeciwieństwie do cukrzycy typu 1,w której objawy przychodzą nagle, typ 2 jest schorzeniem które ulega stopniowej i długiej progresji. Jej objawy nasilają się z czasem, od bardzo słabo zaznaczonych do ciężkich i ewidentnych. Należy pamiętać, że połowa przypadków cukrzycy typu 2 przebiega bezobjawowo! Zwłaszcza w początkowym etapie choroby może nie być żadnych objawów, zatem ludzie z grupy ryzyka (min. otyli) powinni co jakiś czas robić badanie stężenia glukozy we krwi, nawet jak dobrze się czują.
- Przeczytaj więcej: wczesne i późne objawy cukrzycy typu 2
Objawy są podobne jak w każdym typie cukrzycy:
- Częste oddawanie moczu (wielomocz/ poliuria)
- Zwiększone pragnienie (polidypsja) – powstają w odpowiedzi na hiperglikemie, gdyż organizm chce rozcieńczyć i wydalić nadmiar glukozy,
- Odwodnienie organizmu objawiające się suchością błon śluzowych i skóry
- Osłabienie, senność, przewlekłe zmęczenie
- Rzadziej: utrata masy ciała
- Mogą również występować zaburzenia widzenia, mroczki przed oczami
- Trudność w utracie masy ciała
- Zmęczenie i senność po jedzeniu, komiczność drzemki
- Ciągły apetyt na słodkie lub na przekąski
Wysoki poziom cukru we krwi, który towarzyszy cukrzycy sprawia również, że jesteśmy podatni na infekcje grzybiczne i bakteryjne – często to dermatolog, dentysta czy inny specjalista kieruje na badania diagnostyczne. Jeśli więc często przydarzają ci się, poniższe przypadłości, warto poprosić o badania diagnostyczne na cukrzycę:
- Częste zachorowania na grzybice dróg moczowych
- Grzybice skóry i wypryski
- Problemy z dziąsłami, krwawienie
- Przeczytaj więcej: choroby dziąseł i cukrzyca
Czasem występuje również kwasica lub śpiączka ketonowa przy dużej hiperglikemii jednak jest to częstsza domena cukrzycy typu 1. Gdy brakuje insuliny, następuje wzmożony rozkład kwasów tłuszczowych z których powstają „ciała ketonowe” odpowiedzialne za powyższą kwasicę. Natomiast nawet śladowe działanie insuliny często chroni przed powstaniem ketonów. Zatem w typie 2 stany te występują rzadko. Gdy glikemia przekracza 400mg/dL a pH krwi jest niższe niż 7, może dojść do śpiączki.
Natomiast stany częstsze w typie 2 w porównaniu z typem 1 to kwasica metaboliczna i zespół hiperglikemiczno – hiperosmolarny. Ten ostatni powstaje w wybitnie wysokich hiperglikemiach, przekraczających 600mg/dL.
Czynniki ryzyka
Jest to choroba, w której kilka czynników odgrywa bardzo istotną rolę w jej powstawaniu i rozwoju. Czynniki ryzyka zasadniczo można podzielić na modyfikowalne i niemodyfikowalne. Te pierwsze to takie, na które mamy wpływ (np. masa ciała), a drugie dotyczą rzeczy niezależnych od nas (czyli np. płeć). W wypadku tego schorzenia największą rolę odgrywają czynniki modyfikowalne. Zatem pokazuje nam to jak ogromnie ważne jest właściwe przestrzeganie pewnych zasad dbania o siebie i o swoje zdrowie. Dużo bowiem leży w naszych rękach.
Poniższe czynniki sugerują podwyższone ryzyko zachorowania na tą chorobę:
- Nieprawidłowa masa ciała, zwłaszcza w okolicy brzusznej (tzw. otyłość brzuszna),
- Wysoki cholesterol
- Nadciśnienie tętnicze
- Siedzący tryb życia
- Obecność krewnego w pierwszej linii, który cierpi na cukrzyce typu 2 zwiększa ryzyko do 30%.
- Wiek – ryzyko zachorowania wzrasta z wiekiem
- Płeć (kobiety)
- Pochodzenie etniczne (południowa Azja, bliski wschód oraz Afryka-Karaiby)
W przeciwieństwie do cukrzycy typu 1, gdzie zachorowalność jest związana z młodym wiekiem (do 35 roku życia), na cukrzycę typu 2 zazwyczaj zapadają osoby powyżej 40-45 roku życia. W związku ze zmianami cywilizacyjnym w ostatnich latach wzrasta też liczba dzieci, młodzieży oraz osób młodych zapadających na to schorzenie. Zjawisko to jest bezpośrednio spowodowane epidemią otyłości i brakiem ruchu. Więcej o cukrzycy wśród dzieci.
- Przeczytaj więcej: czynniki ryzyka cukrzycy typu 2
Przyczyny
Lekarze i naukowcy są zgodni, że dieta bogata w kalorie oraz siedzący tryb życia to główne przyczyny insulinooporności a tym samym omawianej choroby. Im większe BMI (czyli im większa masa ciała) tym większe ryzyko zachorowania na cukrzycę typu 2.
Choć nadwaga. a szczególnie otyłość brzuszna, to główny czynnik przyczyniający się do rozwoju tego schorzenia, to istnieją również inne przyczyny. Badania podkreślają również czynniki dziedziczne. Istnieją bowiem różne geny dające nam większe predyspozycje do zachorowania
Inną przyczyną wymienianą przez naukowców, to chroniczny brak snu oraz chroniczne zmęczenie, gdyż te czynniki upośledzają metabolizm. Niektóre z leków zażywane w dużych dawkach lub przez dłuższy okres czasu również przyczyniają się do rozwoju choroby. Leki te to statyny, kortykosteroidy, diuretyki tiazydowe i beta-blokery.
- Przeczytaj więcej: przyczyny cukrzycy typu 2
Diagnostyka i rozpoznanie
Diagnoza może nastąpić albo w obecności objawów, albo w efekcie okresowych badań przesiewowych. Czasem też rozpoznanie następuje zupełnie przypadkiem, przy okazji innych schorzeń. Lekarz może wykorzystać trzy rodzaje badań krwi:
| Glikemia przygodna | Glikemia na czczo | Doustny test tolerancji glukozy |
| wynik 200 mg/dL /11.1 mmol/L | Dwa testy z wynikiem 126 mg/dL /7,0 mmol/L lub wyżej | Wynik 200 mg/dL /11.1 mmol/L lub wyżej |
Prostym i dobrym badaniem służącym do kontroli przebiegu choroby jest oznaczanie stężenia hemoglobiny glikowanej we krwi (HbA1c). Dostarcza lekarzowi informacji o tym jaka była średnia glikemia przez 3 miesiące wstecz. Powinno dążyć się do utrzymywania wartości poniżej 7%.
- Przeczytaj więcej: hemoglobina glikowana
Inne powszechnie stosowane metody do określania nasilenia choroby to badania moczu na obecność glukozy, ciał ketonowych czy kwasu mlekowego.
Typ 2 należy różnicować z cukrzycą LADA. Jest to specyficzny wariant cukrzycy typu 1, który pojawia się w starszym wieku.
- Dowiedz się więcej o badaniach diagnostycznych na cukrzycę typu 2
Leczenie
Kluczową rolę w cukrzycy typu 2 odgrywa tak naprawdę odpowiedni styl życia – dieta i aktywność fizyczna. W początkowym etapie te dwa sposoby mogą okazać się wręcz wystarczające do wyleczenia choroby. W bardziej zaawansowanym stadium niezbędne jest włączenie leczenia farmakologicznego. Początkowo stosuje się leki doustne, a gdy już to nie wystarcza, dołącza się insulinę.
Należy jednak pamiętać, że pomimo stosowanych leków, dieta i ruch są ciągle niesamowicie ważne. Znacznie poprawiają wyniki terapii. Gdy tracimy na wadze, często możliwe jest dzięki temu zmniejszenie dawek leków.
- Przeczytaj więcej: dieta w cukrzycy typu 2
- Przeczytaj więcej: jak kontrolować cukrzycę typu 2
Dieta ma przede wszystkim na celu zmniejszenie masy ciała, co jest bardzo korzystne w omawianej chorobie. Należy ograniczyć ilość spożywanych kalorii, oraz zrezygnować z posiłków zawierających węglowodany takie jak mąka, chleb, ciasta, pizza, słodycze, ryż. Słodycze, a dokładnie zawarte w nich cukry proste, oprócz powodowania przyrostu masy ciała, skutkują również sporymi wahaniami stężenia glukozy, z którymi nasz organizm nie daje sobie rady.
- Przeczytaj więcej: leczenie cukrzycy
Wskazane również jest podzielenie naszych posiłków na kilka, wg zasady: często i w małych porcjach. Przy przyjmowaniu doustnych leków przeciwcukrzycowych powinno spożywać się 5 posiłków dziennie. Ważne są też regularne pory jedzenia.
Celami wysiłku fizycznego są również zrzucanie zbędnych kilogramów i obniżenie insulinooporności. Nie trzeba nikomu udowadniać, że ruch ma poza tym mnóstwo zbawiennych skutków na organizm. Najbardziej wskazany jest wysiłek aerobowy, czyli długotrwały i o umiarkowanej intensywności. Świetnie sprawdzi się pływanie, bieganie, nordic walking, jazda na rowerze itp.
Leczenie farmakologiczne
Podstawą leczenia farmakologicznego są leki podawane doustnie. Na rynku istnieje wiele leków przeciwcukrzycowych. Podstawowym lekiem, używanym jako pierwszy, jest metformina. Grupy jakie wyróżniamy są następujące:
POCHODNE BIGUANIDU: tutaj właśnie należy METFORMINA. Jest to skuteczny i względnie bezpieczny lek, stosowany u większości chorych. Jego działanie opiera się na zmniejszeniu wytwarzania glukozy w wątrobie oraz redukowaniu insulinooporności. Jego zalety względem niektórych innych leków przeciwcukrzycowych to niepowodowanie wzrostu masy ciała ani hipoglikemii. Oczywiście ma też swoje działania niepożądane jak choćby zwiększone ryzyko kwasicy mleczanowej.
- Przeczytaj więcej: metformina
POCHODNE SULFONYLOMOCZNIKA: gliklazyd, glikwidon, glimepiryd, glipizyd. Jest to grupa leżąca na drugim miejscu w częstości stosowania. Leki te oddziałowują na trzustkę powodując zwiększanie wydzielania insuliny. Oprócz działania terapeutycznego ma to również swoje negatywne skutki, gdyż tym samym prowadzą do szybszego „zużycia” trzustki, która z czasem nie będzie w stanie produkować hormonu. Niosą również ryzyko wzrostu masy ciała i wystąpienia hipoglikemii.
NHIBITOR ALFA-GLUKOZYDAZY: w tej grupie mieści się AKARBOZA. Hamuje ona rozkładanie cukrów złożonych w jelitach. Skutkuje to ochroną przed nadmiernym wzrostem glukozy we krwi po posiłkach
AGONIŚCI RECEPTORA PPAR-γ: do grupy należy PIOGLITAZON. Zmniejsza on insulinooporność tkanek. Stosuje się go np. w przypadku przeciwwskazań do stosowania metforminy.
FLOZYNY: do nich należy np. DAPAGLIFLOZYNA. Obniża stężenie cukru we krwi dzięki zwiększeniu wydalania glukozy z moczem. Rownież stosuje się ja gdy przeciwwskazana jest metformina
LEKI INKRETYNOWE. Są w miarę nowoczesnymi lekami. Pośród nich wyróżnia się jeszcze dwie podgrupy. Wpływają na tzw. układ inkretynowy w organizmie. Ich działanie zasadniczo opiera się na pobudzaniu wydzielania insuliny. Niektóre z tych leków (np. LIRAGLUTYD) podaje się podskórnie, a niektóre doustnie (np. SITAGLIPTYNA).
- Przeczytaj więcej: leki inkretyonowe
Wymienione leki stosuje się jako pojedyncze albo w skojarzeniu ze sobą lub z insuliną.
- Przeczytaj więcej: leki cukrzycowe
Insulina a cukrzyca typu 2
Gdy nasza trzustka odmawia posłuszeństwa i przestaje już produkować insulinę, konieczne jest wprowadzenie insulinoterapii. Wyróżnia się różne rodzaje insuliny stosowane w różnych schematach. W cukrzycy typu 2 zalecone zawsze jest jednoczesne stosowanie metforminy jeśli nie jest przeciwwskazana. Przykładowe schematy to :
- 1 wstrzyknięcie insuliny na dzień, w formie insuliny o pośrednim czasie działania lub długo działającej
- 2 razy na dobę wstrzykiwanie mieszanek insulinowych, dołączając czasem podanie insuliny krótko-/szybkodziałającej przed posiłkiem popołudniowej – najczęściej stosowany model w typie 2,
- Wstrzykiwanie raz na dobę insuliny o pośrednim czasie działania lub długo działającej oraz podawanie insuliny krótko-/szybkodziałającej przed posiłkami
Leczenie w ciąży
Okres ciąży powinien zostać poddany szczególnej trosce pod względem ustabilizowania choroby. Organizm płodu jest niezwykle wrażliwy na najmniejsze odchylenia glikemii, a szczególnie w pierwszych tygodniach. Nawet jeśli matka była dotychczas leczona doustnymi lekami to w czasie ciąży powinno przejść się na leczenie insuliną, gdyż takie postępowanie jest bezpieczniejsze i daje lepsze efekty.
- Przeczytaj więcej: cukrzyca w ciąży
W ciąży nasila się insulinooporność, gdyż wydzielane są hormony działające antagonistycznie do insuliny- min. estrogen, progesteron, prolaktyna.
Samo schorzenie wpływa negatywnie na przebieg okresu brzemiennego. Cząsteczki glukozy przechodzą przez łożysko zatem wahania glikemii u matki mają odbicie w krwi dziecka. Organizm płodu reaguje na hiperglikemie poprzez zwiększone wydzielanie insuliny.
Zbyt duże stężenie tego hormonu skutkuje z kolei nadmiernym wzrostem płodu oraz niedojrzałością jego narządów. Zaniedbane schorzenie u matki może spowodować poważne powikłania takie jak stany przedrzucawkowe, wady wrodzone u dziecka, wielowodzie a nawet poronienie.
Gdy kobieta zamierza zajść w ciąże powinna zadbać o ustabilizowanie choroby. W czasie ciąży należy utrzymywać poziomy glukozy w granicach 60 -90 mg/dL na czczo. Powinno się również kontrolować stężenie hemoglobiny glikowanej (HbA1c) i doprowadzać do wartości poniżej 6%.
Powikłania
Każdy typ cukrzycy niesie za sobą ryzyko wystąpienia podobnych powikłań. Zasadniczo można podzielić je na ostre, czyli pojawiające się nagle i krótkotrwale, oraz na przewlekłe. Stany podwyższonego stężenia glukozy nie służą przede wszystkim naszym naczyniom krwionośnym.
Z czasem dochodzi do mikro- i makroangiopatii, czyli do chorób odpowiednio małych i dużych naczyń. To jest podstawą większości zaburzeń w przebiegu cukrzycy. Naczynia bowiem odpowiedzialne są za doprowadzanie niezbędnych substancji odżywczych i tlenu do wszystkich narządów, a więc jeśli one nie działają sprawnie to i cierpią inne tkanki.
Zaczynają chorować różne organy, w tym przede wszystkim nerki, serce, układ nerwowy, oczy i inne. Nawet nieznaczne odchylenia poziomu cukru poza wartości prawidłowe, gdy się powtarzają często, z czasem mogą narobić wiele szkód w organizmie.
- Przeczytaj więcej: powikłania
Uszkodzenia te rozwijają się stopniowo, dochodząc w końcu do poważnych niewydolności narządowych. Bardzo wysokie podwyższenie, lub znaczne obniżenie poziomu cukru we krwi może manifestować się nagle, prowadząc do stanów zagrażających życiu i wymagających pilnej interwencji medycznej.
Do ostrych powikłań należą między innymi:
- Stany nagłe spowodowane hiperglikemią: kwasica ketonowa, kwasica metaboliczna (mleczanowa), zespół hiperglikemiczno-hiperosmolarny
- Śpiączka hipoglikemiczna- będąca wynikiem nie samej choroby ale nieodpowiedniej terapii. Powstaje u chorych leczonych insuliną, gdy podadzą zbyt dużą dawkę względem obecnego zapotrzebowania. Stany hipoglikemii mogą również pojawiać się przy przedawkowaniu doustnych leków przeciwcukrzycowym, natomiast są to sytuacje rzadsze i o mniejszym nasileniu.
O ile kwasica (i śpiączka) ketonowa występuje częściej w typie 1, gdzie najczęściej jest jedną z pierwszych manifestacji choroby, to zespół hiperglikemiczno – hiperosmolarny oraz kwasica metaboliczna są częstsze w typie 2.
Zespół hiperglikemiczno – hiperosmolarny (ZHH) spowodowany jest bardzo wysokim poziomem cukru we krwi. Mamy z nim do czynienia przy stężeniach powyżej 600mg/dL. Oprócz tego charakteryzuje się znacznym odwodnieniem organizmu. Czynnikami, które mogą zwiększyć prawdopodobieństwo jego wystąpienia to niewydolność nerek, zakażenia, ciężkie choroby sercowo-naczyniowe, alkohol, leki moczopędne.
Kwasica metaboliczna jest w miarę rzadkim powikłaniem. Cechuje się dużą ilością kwasu mlekowego we krwi, który powstał jako efekt beztlenowych przemian glukozy. Do wystąpienia tego stanu predysponuje min. niewydolność nerek, różne schorzenia prowadzące do niedotlenienia narządów lub spożycie alkoholu. Należy zwrócić uwagę jeszcze na jedną istotną przyczynę – niewłaściwe stosowanie metforminy (doustny lek przeciwcukrzycowy) również może powodować kwasice mleczanową.
Każdy powyższy stan ostry w swojej ciężkiej postaci prowadzi do śpiączki.
Przewlekłe powikłania cukrzycy to:
- Neuropatia– zaburzenia funkcji nerwów. Jest najczęstszym przewlekłym powikłaniem. Objawy są różnorodne, min. zaburzenia czucia, pieczenie, ból a także zaburzenia pracy serca czy innych narządów.
- Nefropatia – uszkodzenie nerek,
- Zaburzenia widzenia – retinopatia i zaćma,
- Zwiększone ryzyko miażdżycy (w uszkodzonych naczyniach łatwiej dochodzi do odkładania blaszek miażdżycowych i chorób sercowo – naczyniowych,
- Zespół stopy cukrzycowej,
- Powikłania w układzie kostnym i stawowym.
- Dowiedz się jak zapobiegać stopie cukrzycowej
- Dowiedz się jak zapobiegać nefropatii cukrzycowej
Badania donoszą również o powikłaniach w postaci zaburzeń miesiączkowania oraz przedwczesnej menopauzy.
Ilość zagrożeń, które niesie cukrzyca jest jak widać ogromna. Nie należy jednak popadać w strach, gdyż bardzo wiele leży w naszych rękach. Niezbędne jest częste kontrolowanie poziomów cukru oraz dopasowane leczenie i tryb życia. Utrzymanie prawidłowych wartości glikemii chroni nas przed niebezpiecznymi następstwami tego schorzenia.
Zapobieganie
Jest to choroba, do której w głównej mierze przyczyniamy się my sami. Istnieją również czynniki niezależne od nas ale są one w tym wypadku mniejszością. Daje nam to nadzieje, bo możemy zapobiegać wystąpieniu temu schorzeniu! A jak wiadomo, lepiej zapobiegać niż leczyć. Wymaga to jednak od nas pewnej regularnej pracy w dbaniu o siebie. Najlepszą metodą zapobiegawczą cukrzycy typu 2 jest prawidłowa dieta, regularny wysiłek fizyczny oraz utrzymanie BMI < 25.



